Glandula Parotida
-
Upload
dianis-sagbay -
Category
Documents
-
view
48 -
download
0
description
Transcript of Glandula Parotida
INTEGRANTES AÑO LECTIVO 2015
DOCENTE: DRA. VERÓNICA HUACON
FACULTAD PILOTO DE ODONTOLOGIA
JoSeh VeRa
ContenidoOBJETIVOS........................................................................................................3
1
INTRODUCCIÓN...............................................................................................4
PATOLOGIAS DE LAS GLANDULAS SALIVALES...........................................5
ANATOMIA DE LAS GLANDULAS SALIVALES...............................................5
GLÁNDULA PARÓTIDA.....................................................................................5
LA GLANDULA SUBMAXILAR............................................................................7
LA GLANDULA SUBLINGUAL............................................................................8
LAS GLANDULAS SALIVALES MENORES...........................................................8
BIOQUIMICA DE LA SALIVA..............................................................................9
SECRECION SALIVAR.....................................................................................10
EXPLORACION...............................................................................................10
Examen clínico........................................................................................11
Sialografía...............................................................................................11
Radioisótopos............................................................................................13
Biopsia.......................................................................................................13
SIALOLITIASIS...................................................................................................14
CASO CLINICO..................................................................................................16
SIALOADENITIS.................................................................................................19
SÍNTOMAS................................................................................................20
TRATAMIENTO.........................................................................................21
TUMOR BENIGNO.............................................................................................22
ADENOMA PLEOMORFO................................................................................23
CASO CLINICO..................................................................................................26
ADENOMA PLEOMORFO BENIGNO CONTRALATERAL EN GLANDULAS PAROTIDA Y SUBMANDIBULAR...................................................................26
CISTADENOMA PAPILAR LINFOMATOSO........................................................28
CASO CLINICO..................................................................................................30
TUMOR DE WHARTIN.................................................................................30
NEOPLASIAS MALIGNAS...................................................................................31
SINTOMAS.....................................................................................................32
DIAGNOSTICO...............................................................................................32
TRATAMIENTO...............................................................................................33
PRONOSTICO.................................................................................................33
ADENOCARCINOMA.......................................................................................34
ADENOCARCINOMA POLIMORFO DE BAJO GRADO........................................36
CARCINOMA DE CONDUCTOS SALIVALES......................................................39
ADENOCARCINOMA DE CÉLULAS BASALES...................................................40
CASO CLÍNICO..................................................................................................44
2
CONCLUSIONES................................................................................................46
REFERENCIAS BIBLIOGRAFICAS........................................................................47
OBJETIVOS Tener un conocimiento general de la anatomia de las glandulas
salivales.
3
Conocer la bioquimica de la saliva
Conocer los diferente tipos de exploracion de las glandulas
salivales.
Identificar etiologia, caracteristicas clinicas, diagnostico
diferencial, tratamiento, pronostico de las principales
enfermedades de las glandulas salivales.
INTRODUCCIÓNLos humanos tenemos 3 pares de glándulas salivales mayores: las
parótidas, las submandibulares y las sublinguales. Y, además, existen
otras muchas pequeñas glándulas, alrededor de 800, las llamadas
glándulas salivales menores, que se encuentran en la boca, en la
4
faringe y en los senos paranasales. Todas ellas están formadas por
células secretoras de moco y su función principal es la producción de
saliva.
La saliva es una secreción compleja proveniente de las glándulas
salivales mayores en el 93% de su volumen y menores en el 7%
restante. El 99% de la saliva es agua mientras que el 1% restante está
constituido por moléculas orgánicas e inorgánicas. Si bien la cantidad
de saliva es importante, también lo es la calidad de la misma.
Dentro de la exploración la historia clínica y la exploración física son
fundamentales para el diagnóstico. Es importante valorar si la patología
es aguda, recurrente o crónica, y si es unilateral o bilateral. En caso
necesario, la primera prueba a realizar es la ecografía.
PATOLOGIAS DE LAS GLANDULAS SALIVALES
Las glándulas salivales producen saliva - algunas veces llamada esputo - y la segregan hacia la boca a través de aberturas llamadas ductos. La saliva ablanda los alimentos, lo que ayuda a masticarlos y tragarlos. Ayuda a digerir la comida. También limpia la boca y contiene anticuerpos que pueden matar gérmenes.
Los problemas de las glándulas salivales pueden irritar e inflamar las glándulas. Eso provoca síntomas, tales como: Mal sabor en la boca, dificultad para abrir la boca, boca seca, dolor en la cara o la boca, Inflamación de la cara o el cuello,
5
Entre las causas de los problemas en las glándulas salivales se incluyen las infecciones, la obstrucción y el cáncer. Los problemas también pueden deberse a otros trastornos, tales como las paperas o el síndrome de Sjögren.
ANATOMIA DE LAS GLANDULAS SALIVALES
Las glándulas salivales son de tipo mayor o de tipo menor. Las primeras son bilaterales y situadas simétricamente y son las dos parótidas, dos submaxilares y dos sublinguales. Las segundas están localizadas en el corion, distribuyéndose a lo largo de toda la cavidad bucal, excepto en la encía y en la parte anterior del paladar duro.
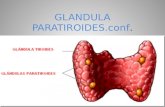
GLÁNDULA PARÓTIDA
La glándula parótida es la mayor de todas las glándulas salivales (pesa entre 15 y 28 g). Se extiende a lo largo de la rama ascendente del maxilar inferior y está rodeada por una cápsula de diferente espesor, siendo más firme en su parte inferior. Esta capsula se llama celda parotídea y su superficie se adapta perfectamente a la superficie de la glándula. La celda parotídea tiene forma de prisma triangular irregular, adoptando la glándula, por consiguiente, la misma forma. Por tanto, la glándula parótida tiene tres caras (lateral, anterior, y posterior), dos extremidades (base superior y base inferior) y los tres bordes que separan las tres caras (anterior, medial y posterior). Las extensiones profundas de la celda parotídea dividen a la glándula parótida en diferentes compartimentos o lóbulos.
6
Por la parte superior está limitada por el cigoma y la articulación temporomandibular (anterosuperior). Se limita posteriormente por el meato auditivo externo, apófisis mastoides, así como también se relaciona con el borde anterior del esternocleidomastoideo, el digástrico, el estilohiodeo y el estilogloso. Esta glándula tiene además dos prolongaciones posteriores: una entre el musculo esternocleidomastoideo y el digastrico y la otra entre el digastrico y la apófisis estiloides.
Por su parte inferior está limitada por el borde inferior de la mandíbula, reposando en un tabique fibroso que la separa de la glándula submaxilar (tabique intersubmandibuloparotideo).
Por su parte profunda se extiende hacia el espacio pterigomandibular sobre el haz posterior del digástrico, ramas de la arteria carótida, vena y yugular, faringe y apófisis estiloides.
Por la parte externa es ligeramente convexa, está cubierta por la lámina superficial de la fascia cervical.
El conducto excretor de la parótida, llamado conducto de Stenon, es un conducto de paredes gruesas, blanquecino y ligeramente aplanado; mide aproximadamente 4cm de longitud y 3 mm de diámetro. Nace en el espesor de la parótida:
A la altura de la parte anterior del musculo masetero, el conducto se inclina medialmente y rodea la cara anterior de la bola de Bichat, para atravesar después el buccinador y recorrer bajo la mucosa de la boca los milímetros que le faltan para emerger a la altura del primer o segundo molar maxilar
7
En nervio facial se asocia con esta glándula y durante su trayecto se divide en ramas terminales. Emerge del foramen estilomastoideo y da tres ramas, la auricular posterior, la digastrica posterior y la estilohiodea. La vascularización de la glándula se deriva de la arteria carótida externa y el retorno se debe a la vena retromandibular.
LA GLANDULA SUBMAXILAR
La glándula submaxilar tiene un peso aproximado de 10 a 15 g y se localizan en el suelo de la boca, en el triángulo submaxilar, extendiéndose por su parte anterior al haz del musculo digástrico y posteriormente al ligamento estilomandibular. El conducto principal es el de Wharton, que sale de la parte medial de la glándula y se dirige hacia adelante y arriba hacia el suelo de la boca. La salida de este conducto está señalada por un orificio minúsculo en la creta de la papila sublingual (carúncula) que se localiza lateralmente al frenillo lingual en la región sublingual.
La vascularización se debe a ramas de las arterias facial y lingual y el drenaje venoso va hacia la vena facial.
Los nervios proceden del ganglio submaxilar del nervio lingual y de la cuerda del tímpano por intermedio del lingual.
LA GLANDULA SUBLINGUAL
8
La glándula sublingual es la más pequeña de las glándulas mayores salivales y pesa alrededor de 2g. La superficie superior esta bordeada por la mucosa sublingual y la inferior por el musculo milohiodeo. La capsula que rodea esta glándula no está bien definida como las otras.
El conducto principal es el conducto de Bartholino o de Rivinus y nace en la parte media de la cara prufunda de la glándula, sigue el trayecto del conducto de Wharton y se abre por fuera de él, los conductos permanecen independientes, y con otros pequeños conductos a través de orificios externos en proximidad con el conducto submaxilar llegan al suelo de la boca.
La vascularización proviene de la arteria lingual y de ramas de la submentoniana. El drenaje venoso se realiza por las venas linguales profundas y venas raninas.
Los nervios proceden del ganglio sublingual y de la cuerda del tímpano por intermedio del nervio sublingual rama del nervio lingual.
LAS GLANDULAS SALIVALES MENORES
Las glándulas salivales menores están localizadas junto al epitelio de casi toda la mucosa bucal. Generalmente son de tipo mucoso o con predominio de este tipo, a excepción de las glándulas del dorso lingual, que es de tipo seroso.
Tenemos dentro de este grupo las glándulas palatinas (bóveda palatina), labiales (cara posterior de los labios), yugales (mucosa de las mejillas), linguales (junto a las papilas caliciformes y foliadas; otro grupo en la parte posterior de los bordes laterales de la lengua, son las glándulas de Weber y otras, en fin, las glándulas de Blandin o de Nuhn en la cara inferior de la lengua, cerca de la punta).
9
BIOQUIMICA DE LA SALIVA
Aproximadamente el 99% de la saliva es agua. El uno por ciento restante consiste en moléculas orgánicas grandes (proteínas, glicoproteínas y lípidos), de moléculas orgánicas pequeñas (glucosa, úrea) y de electrolitos (sodio, potasio, calcio, cloro fosfatos.
Las dos proteínas más importantes de la saliva son la amilasa y la mucina. La amilasa es producida predominantemente por las glándulas parótidas y la mucina por las glándulas sublinguales y submandibulares. La mucina es la responsable de la viscosidad de la saliva. Otras proteínas presentes son la muramidasa o lisozima que ataca el ácido murámico de algunas bacterias, la lipasa lingual, un enzima importante para la digestión de la leche, la lactoferrina, una proteína que liga al hierro, el factor de crecimiento epidérmico que estimula el crecimiento de las células de la mucosa gástrica, inmunoglobulinas (IgA) y sustancias del sistema sanguíneo
10
SECRECION SALIVAR
Las vías nerviosas parasimpáticas regulan la salivación, las glándulas salivales están controladas casi en su totalidad por señales nerviosas parasimpáticas procedentes de los núcleos salivales superior e inferior del tronco encefálico. Estos núcleos se excitan ante estímulos gustativos y táctiles procedentes de la lengua y otras zonas de la boca y faringe. Muchos estímulos gustativos, especialmente los amargos, desencadenan una copiosa secreción de saliva, a veces hasta 8-20 veces superior a la basal. El área del apetito, cercana a los centros parasimpáticos del hipotálamo anterior regula en cierta medida la secreción salival.
La saliva humana contiene amilasa, ptialina que mezclada con los alimentos en la masticación comienza la digestión. El contenido en bicarbonato y proteína contribuye al poder buffer de la saliva, lo cual es importante para conseguir el pH fisiológico de la cavidad oral.
La tasa de secreción de las glándulas varía desde un mínimo en el sueño a un máximo en situaciones de estimulación. Existe una considerable variación de saliva con un amplio margen en personas en situación normal (500-1.500 cc/dia).
En cuanto a las diferencias por el sexo parece que la tasa de saliva es menor en el sexo femenino que en los varones, quizá relacionado con el menor peso de las glándulas en aquellas y con los diferentes estados cíclicos y gravídicos. Las drogas también pueden actuar alterando la secreción, así como la dieta, el estimulo, las hormonas, etc.
EXPLORACION
La exploración de las glándulas salivales se basa en varios aspectos fundamentales:
a. Examen clínicob. Sialografíac. Radioisótoposd. Biopsia
Historia clínica
11
La historia que refieren estos pacientes es hinchazón, dolor, sequedad de boca, mal sabor, sialorrea, etc. En los procesos inflamatorios y en la obstrucción el dolor y la tumefacción de las glándulas aparecen y desaparecen al mismo tiempo.
Examen clínico
La exploración clínica de las glándulas salivales es fundamental y debe realizarse tanto por palpación intrabucal como extrabucal, exploración de los orificios glandulares.
Es necesario observar por inspección la asimetría, cambios en la coloración, si el aumento de volumen es unilateral o bilateral. A veces la exploración se hace difícil a la hora de diferenciar si se trata de un problema de tipo glandular o de tipo linfático. Es necesario tener una cierta experiencia exploratoria para poder captar todos los detalles que se presentan en las glándulas.
La expresión de los conductos es importante no solo para conocer el tipo de saliva (serosa o mucosa), sino para observar si se trata de la saliva de exudado purulento de alguna calcificación, etc.
Sialografía
La sialografía es una técnica para diagnosticar radiográficamente las glándulas salivales, sus conductos y conductillos, luego de haberles introducido sustancias de contraste a través de su conducto excretor hasta que se hayan llenado totalmente los ácidos glandulares y el conducto o mejor dicho, por medio del llenado retrógrado con medio opaco (por ejemplo yodolipol, yodo)
El contraste mejor es el lipiodol ultrafluiodo. Debido a su alta viscosidad y a mínimas acciones irritantes como cuerpos extraños, aunque a veces pierden presentarse.
Se necesita un catéter fino o bien una aguja intramuscular despuntada para el conducto de Stenon y la aguja utilizada para la anestesia troncular en el caso del conducto de Wharton.
El paciente sentado frente al explorador, se le pedirá que se enjuague la boca con una solución ácida (generalmente zumo de limón concentrado) que actúa como secretagogo (sustancia favorecedora de la secreción salivar), de forma que el examinador podrá reconocer la salida de los conductos salivares de las
12
dos glándulas de mayor tamaño: parótida y submaxilar; una vez identificados se procederá a la dilatación de los conductos mediante el uso de pequeños dilatadores de diámetro ascendente y finalmente se colocará una cánula a través de la cual se administrará una pequeña cantidad de contraste hidrosoluble.
Una vez el contraste se ha distribuido por el interior de los conductos y sus ramificaciones se proceden a la toma de una radiografía en dos proyecciones (frente y perfil).
¿Razones por las que se realiza el estudio?
La sialografía permite detectar alteraciones anatómicas localizadas en los conductos salivares y en sus ramificaciones producidas por múltiples causas como quistes, estenosis, fístulas, inflamación, infecciones, cuerpos extraños, traumatismos, etcétera en pacientes que presentan síntomas como dolor, inflamación, secreción hemática o purulenta y/o ausencia o excesiva secreción salivar de las glándulas salivares de mayor tamaño.Permite localizar el lugar exacto de la alteración y en muchos casos decidir un posible tratamiento posterior.
13
RadioisótoposLas exploraciones con isotopos permiten el estudio morfológico y funcional simultaneo de las glándulas parótidas y submandibulares de forma sencilla e inocua. Se basa en la capacidad de estas glándulas de concentrar el pertenectato de tecnecio 99.
La exploración se realia administrando por via intravenosa el isotopo, situando al paciente denlante del detector de la grammacamara. Con la información que podemos obtener, por un lado se estudia, el aspecto morfológico de la grandula y por otro lado el aspecto dinámico. En pacientes normales, se observa, una fase vascular y de incorporación glandular simétrica, siendo esta progresiva durante los 15 primeros minutos en ambas parótidas y submandibulares.
Después se produce una fase de vaciamiento y eliminación. El tumor de Whartin de las glándulas parótidas aparece como hipocaptante al comienzo y caliente en las fases tardías del estudio. El resto de tumores metastaticos o colecciones liquidas tipo quistes se muestran hipocaptantes.
BiopsiaLa Biopsia de una glándula salivar mayor tiene algún pequeño riesgo, dada la posibilidad de lesión de alguna estructura nerviosa o vascular, o la producción de fístula, de aquí desde hace años se está utilizando la biopsia por aspiración en la que se puede obtener material para ser estudiado posteriormente. Es útil también la biopsia de glándulas salivales menores, que no entrañan riesgo, ni de anestesia. La región preferida es el labio inferior, pues con una incisión de 2mm de longitud se pueden obtener suficientes lóbulos glandulares para ser estudiados por el anatomopatólogo.
14
SIALOLITIASIS
Es la afectación más frecuente de las glándulas salivales. 90 % afectación de la glándula submaxilar, debido a las características del conducto de Wharton y a la alcalinidad de su saliva. La composición de los cálculos suele ser sales de calcio, con menor proporción magnesio, amonio, carbonato y materia orgánica. Más frecuente en edades medias de la vida, sin predominio de sexos, y en pacientes con Sialoadenitis crónica.
El bloqueo puede ser parcial o total, con aumento progresivo glandular en relación con las comidas, de aparición súbita, que desparece y puede volver a recidivar. Puede aparecer intenso dolor cólico irradiable a zonas adyacentes
ETIOLOGÍA:
No se conoce bien, pero se considera que podría deberse a una alteración del mecanismo homeostático con un desequilibrio de los componentes inorgánico de la saliva, principalmente el calcio con lo que se favorece la precipitación de sales cálcica. Estas formarían un nido alrededor de los cuales se desarrollan un cálculo.
CARACTERÍSTICAS CLÍNICAS
Más frecuente en varones de mediana y avanzada edad. Su sintomatología depende del sitio del sialolito y el estadio de la
enfermedad
15
La presencia desialolitos causa inflamación. Síntomas comunes: Dolor durante las comidas
CARACTERÍSTICAS RADIOGRÁFICAS
• Ante la sospecha de sialolitos tomar radiografías bidimensionales • Densidad: radiopaca (generalmente homogenea) •• El grado de mineralización es variable, desde radiopacos a radiolucidos
(30%) • La sialografía es útil para detectar los sialolitos no calcificado (cálculos
mucosos) Sialolito en el conducto de Warthon y dilatación del conducto de
Warthon Imagen
DIAGNÓSTICO CLÍNICO
16
Es fácil de realizar, la palpación bidigital con un dedo intrabucal y otro en la región suprahioidea permite descubrir un nodulo duro y redondeado sobre el trayecto del conducto.
DIAGNOSTICO DIFERENCIAL
Enostosis – Exostosis – Osteoesclerosis – Osteitis condensante • Imág. Radiopacas en tejidos blandos – Flebolitos – Ganglio linfatico calcificado – Cicatrices de acné calcificadas – Cuerpos extraños, etc
PRONÓSTICO. Si se trata adecuadamente, la mayoría de las inflamaciones de glándulas salivales evolucionan bien: si se utilizan antibióticos contra la inflamación bacterial las molestias se suelen curar y la inflamación se resuelve sin consecuencias.
TRATAMIENTO QUIRÚRGICO
El tratamiento de la fase aguda se basa en espasmolíticos y antibióticos con antiinflamatorios y analgésicos. El absceso pericanalicular requiere en drenaje rápido con incisión y avacuacion de pus.
Sialolitiasis parotídea del conducto de Stenon
CASO CLINICO Presentamos el caso de un paciente varón de 45 años de edad que refiere dolor intenso, supuración e inflamación unilateral en la región parotídea. Refiere mal olor y sabor de boca, entre salado y amargo. Este cuadro se suele presentar en el momento de las comidas, remitiendo en un periodo de tiempo relativamente corto, nunca superior a dos horas. El paciente refiere la aparición del cuadro en los últimos nueve días, y éste en ningún cursó con fiebre ni sintomatología general. En la exploración intraoral se visualizó un abultamiento, que a la palpación era fibroso no adherida a planos profundos.
17
El diagnóstico de sospecha de una sialolitiasis obstructiva resultó negativo al realizar una ortopantomografía, pero al realizar una placa simple sí se visualizó el sialolito en el conducto excretor, pudiéndose confirmar la naturaleza del cuadro.
La primera medida que adoptamos fue tratar la sintomatología del proceso. El dolor se trató mediante analgésicos-antiinflamatorios (ibuprofeno, 600 mgr cada 8 horas durante 7 días) y la infección bacteriana mediante antibióticos (amoxicilina 875 mgr y ácido clavulánico 125 mgr cada 8 horas durante 7 días). Se recomendó al paciente llevar una dieta rica en proteínas y líquidos y que incluyera alimentos o bebidas ácidos que favorecieran la salivación.
El primer paso de nuestro tratamiento quirúrgico, una vez localizado el sialolito, fue la inmovilización de éste mediante un punto de sutura, que impidió su movilidad a lo largo el conducto durante la intervención. Una vez inmovilizado se INTRODUCCION La litiasis salival es una afectación que consiste en la obstrucción mecánica de una glándula salival o de su conducto excretor, debido a la formación de concreciones calcáreas o sialolitos, lo que determina una ectasía salival, pudiendo provocar la dilatación posterior de la glándula. Secundariamente puede producirse la infección de la misma dando lugar a un cuadro de sialitis crónica.
La hipótesis sobre la formación de estos cálculos se atribuye a diversas causas: mecánicas, inflamatorias, químicas, neurogénicas, infecciosas, cuerpos extraños, etc. En cualquier caso parece ser que la suma circunstancial
18
de varias de ellas es lo que con más frecuencia pone en marcha el proceso de precipitación del fosfato tricálcico amorfo, que, una vez cristalizado y transformado en hidroxiapatita, se convierte en núcleo inicial. Desde aquí actúa como catalizador, atrae y sirve de sustentación a sucesivos apósitos de sustancias de distinta naturaleza.
La afectación de la glándula parótida por un cálculo salival es más frecuente de forma unilateral, y localizado en el sistema ductal. El tamaño suele ser más pequeño que los sialolitossubmandibulares y la mayoría son menores de 1 cm. Dentro del diagnóstico diferencial de los cuadros litiásicos salivales debemos considerar varias entidades.
El agrandamiento unilateral de la región parotídea se caracteriza por la presencia de una masa discreta, palpable o bien una inflamación difusa. Si no se aprecia esta masa, se puede considerar la sialoadenitis.Una masa superficial a la glándula puede sugerir una linfadenitis, un quiste preauricular, un quiste sebáceo, una hiperplasia linfoidea benigna o un tumor extraparotídeo. Una masa en el interior de la glándula puede indicar una neoplasia (benigna o maligna), una adenopatía intraparotídea o un hamartoma.
Los tumores malignos se caracterizan clínicamente por el crecimiento rápido, la parálisis del nervio facial, la textura pétrea, el dolor y la mayor incidencia en personas mayores. El diagnóstico diferencial de los agrandamientos bilaterales asintomáticos de la región parotídea incluyen las lesiones linfoepiteliales benignas (síndrome de Mikulicz), el síndrome de Sjögren, las sialoadenosis que acompañan al alcoholismo y a la toma prolongada de diversos medicamentos (yodo y metales pesados) y al tumor de Whartin.
19
Los agrandamientos bilaterales dolorosos pueden originarse tras radioterapia o pueden ser secundarios a una sialoadenitis vírica (incluyendo las paperas) cuando se acompañan de otros síntomas sistémicos.
Sialolitiasis procedió a la incisión sobre la zona indurada, y una simple presión en la mejilla a este nivel, hizo que el sialolito emergiera a través de la incisión
Comprobamos que el tamaño del sialolito era el esperado y detectado en la radiografía.
Tras retirar el sialolito el problema radica en la cicatrización y reparación del conducto. Las dos posibles soluciones que se barajaron fueron la anastomosis del conducto con microcirugía o bien la creación de una nueva comunicación del conducto con la cavidad oral gracias a una fístula salival.
SIALOADENITISInflamaciones de las glándulas salivales. A veces son primitivas y los gérmenes llevan por vía hematógena, pero otras son secundarias a la inflamación del sistema secretor ( sialodoquitis).Tanto los procesos bacterianos como los virales de las glándulas salivales, son las enfermedades más frecuentes, ya que son raras las sialoadentitis de tipo alérgico.
Hay dos tipos:
Sialodenitis Bacteriana Aguda:
• Infección ascendente retrógrada causada por
20
Staphilococcusaureus o estreptococo A, que se asocia a la disminución de la glándula salival.
• Clínica: Se presenta con una tumefacción dolorosa unilateral fluctuante en la región.
Sialoadentitis Viral:
• Agente causal: Paramyxovirus a través de la saliva • Clinica: Periodo de incubación es de 21 días• Cefaleas, Astenia y dolor.• Prevencion: Vacuna triple virica,rubeola, sarampión y paperas.
ETIOLOGÍA
La enfermedad es causada generalmente por piedras salivares o por una infección bacteriana o viral, aunque a veces puede surgir debido a otras causas como una reacción alérgica, un golpe o exceso de radiación. Staphylococcusaureus y otros microorganismos como los estreptococos o las bacterias anaerobias pueden provocar la enfermedad.
SÍNTOMAS
• Hinchazón en la zona de la glándula• Dolor molestias al hablar y tragar. Dolor por debajo de la mandíbula• Boca seca• Escalofríos• Fiebre• Edema o inflamación de la glándula salivar• Dolor en el cuello• Dolor dental• Náuseas y vómitos
CARACTERÍSTICAS CLÍNICAS:
Se manifiesta por tumefacción de la zona. Hiperemia. Hipertermia. Dolor a la palpación. Xerostomía.
En los primeros estadíos solamente por la anamnesis y el cuadro hemático, se puede realizar un diagnóstico diferencial con la sialoadenitis bacteriana ó viral.
21
DIAGNOSTICO CLÍNICO
Biometria hemática si se sospecha de infección sistémica leucocitosis con desviación a la izquierda. TC o MRI para estenosis, abscesos cálculos, neoplasma, sialografía
DIAGNOSTICO DIFERENCIAL
Sialolitiasis Tumor de las glándulas salivares
Absceso dental Celulitis facial
Neuralgia del trigémico Síndrome temporomandibular
Linfadenopatía (debida a conjuntivitis, otitis media, sinusitis)
TRATAMIENTO El tratamiento tendrá en cuenta la causa que ha originado el trastorno. El médico después de valorar los síntomas del paciente prescribirá un
tratamiento, generalmente si la infección es causada por Staphyloccoccu o Staphylococcus el médico recetará antibióticos para luchar contra el agente causante de la infección.
Además se recomendará medidas como beber agua para estar bien hidratado, usar compresas calientes, masajes en la glándula y el mantenimiento de una buena higiene bucal.
TUMOR BENIGNOUn tumor benigno es un tipo de neoplasia que carece de la malignidad de los tumores cancerosos. Por definición, este tipo de tumor no crece en forma desproporcionada ni agresiva; no invade tejidos adyacentes y no hace metástasis a tejidos u órganos distantes. Ejemplos comunes de tumor benigno son el nevusmelanocítico y miomas uterino.
22
El término «benigno» implica que, generalmente, es una afección autolimitada y no progresiva; y, en términos generales, no implica una amenaza grave para la salud. Sin embargo, algunas neoplasias catalogadas como benignas, aunque carecen de propiedades invasivas, pueden ocasionar complicaciones graves. Por ejemplo, algunos de estos tumores pueden producir efecto de masa (compresión de un órgano o estructura vascular o nerviosa); otros, como los procedentes de tejidosendocrinos, son productores de cantidades excesivas de hormonas (adenoma tiroideo tóxico, carcinoma adrenocortical, y eladenomahipofisiario).
Normalmente, los tumores benignos están rodeados por una cápsula externa que impide la extensión local a otros tejidos. No obstante, algunos tipos de tumor tienen el potencial de hacerse malignos como el teratoma.
CARACTERISTICAS CLINICAS
Atrofia por compresión de tejidos adyacentes. Capacidad para elaborar la sustancia que le corresponde pero en gran
cantidad. Ulcerarse e infectarse, si esta cerca de una cavidad. Malignizarse, cuando el tumor se transforma en maligno (como el nevus
cutáneo)
Síntomas
23
Los síntomas dependen del tipo y localización del tumor.. * Escalofríos * Fiebre * Malestar general
se encuentra un tumor, se extrae un trozo de tejido y se examina baj* Sudores fríos
Pérdida de peso Tratamiento El tratamiento varía con base en: El tipo de tumor Si es o no canceroso Su localización Cuando o un microscopio. Esto se denomina biopsia
ADENOMA PLEOMORFO
Es el tumor benigno más frecuente de las glándulas salivales y parótidas. Su nombre deriva del pleomorfismo en su constitución, es decir, su apariencia grandemente variable, al visualizarse en el microscopio de luz. Se le conoce también como tumor mixto de tipo glándula salival, describiendo su característica pleomórfica en vez de su origen, que es tanto epitelial como mioepitelial
ETIOLOGIA
Tiende a ser más frecuente en personas de raza blanca que en otras razas, las mujeres son afectadas predominantemente sobre los hombres en una proporción cercana al 3:2 y ocurren típicamente entre la cuarta y sexta década de vida—edad promedio de los pacientes es aproximadamente 43 años—siendo muy raro encontrar estos tumores en niños.
CARACTERÍSTICAS CLÍNICASEl adenoma pleomórfico es un tumor usualmente solitario y se presenta como una masa nodular firme, de crecimiento lento y sin dolor El AP representa el
24
60% de los tumores de la glándula parótida, el 50 % de los tumores de la glándula submandibular, y solo el 25% de las neoplasias de la glándula sublingual.. Los nódulos aislados usualmente son crecimientos de un solo nódulo, en vez de tener una presentación multinodular y rara vez se presentan como tumores en ambas parótidas a la vez
Aunque clasificados como tumores benignos, los adenomas pleomórficos tienen la capacidad de crecer a proporciones muy grandes y tienen la capacidad de eventualmente transformarse en un carcinoma maligno
DIAGNOSTICO
Biopsia La PAAF es una punción y aspiración con aguja fina, tiene una precisión
del 90%
DIAGNÓSTICO DIFERENCIAL
Neurofibromas Mioepitelioma
TRATAMIENTO
El tratamiento se logra por escisión quirúrgica extensa con un amplio margen de tejido sano para disminuir la posibilidad de recidiva local del trastorno
25
PRONOSTICO
Las lesiones recidivantes suele ser en un 20 a 25 % de los casos, multifocales, bien definidas, cerca de la cicatriz resultante de la cirugía y tienen mayor tendencia a volverse malignas. En los AP pueden surgir carcinomas, generalmente de tipo epidermoide, pero también mal diferenciado y adenocarcinomas.
CASO CLINICO ADENOMA PLEOMORFO BENIGNO CONTRALATERAL EN GLANDULAS PAROTIDA Y SUBMANDIBULAR Paciente del sexo femenino, de 36 años de edad, acude a la consulta de Oncología del Hospital Universitario de Maracaibo, por presentar aumento de volumen bilateral en el cuello de aproximadamente cuatro años de evolución, asintomatico. Al interrogatorio niega antecedentes, que tuviesen relación con la presencia de las lesiones. Manifiesta el consumo de cuatro cigarrillos diarios, hábito abandonado desde hace aproximadamente 10 años. Extrabucalmente se evidenció una masa tumoral, bien delimitada, firme, fija en la región infra-auricular derecha, de aproximadamente 5 cm. de diámetro (Fig.1). Así mismo se detectó otra lesión de aproximadamente 6 cm. de diámetro, de superficie lobulada con las mismas características clínicas, en la región submandibular izquierda (Fig. 2).
26
La tomografía computarizada de cabeza y cuello, reveló: "Presencia de múltiples lesiones nodulares, de tamaño variable en regiones laterales de cuello con extensión a espacios parotídeo, submandibular y parafaringeo.
Las pruebas de laboratorio que incluyen hematología completa y química sanguínea, se encontraron todas dentro de los valores normales. Una vez elaborada la historia clínica, el caso fue discutido, planteándose los siguientes diagnósticos diferenciales:
1. Linfoadenopatia crónica.
2. Cistoadenoma Papilar Linfomatoso (tumor de Warthin) bilateral.
3. Linfoma
Bajo anestesia general se realizó la eliminación de ambas lesiones, las cuales durante el procedimiento quirúrgico se describen como masas nodulares blandas, de superficie pardo clara, eliminadas completas e intactas. Todo el material fue enviado al departamento de Anatomía Patológica del mismo centro asistencial.
Microscópicamente ambas lesiones son muy similares, mostrando nódulo rodeado por una cápsula de tejido conectivo fibroso, con áreas hipo e hipercelulares formadas por células mioepiteliales de configuración estrellada, organizadas en sabanas, cordones e islas.
27
Se observó también áreas mixoides, hialinas y condroides. La muestra correspondiente a parótida presentó acinos serosos, la submandibular mostró acinos mixtos con predominio seroso. Se diagnosticaron ambas como Adenoma Pleomorfo Benigno (Tumor Mixto Benigno).
Una vez realizado el tratamiento, se procedió a hacer controles periódicos de la paciente, con resultados satisfactorios, hubo correcta cicatrización y hasta el momento no ha habido indicios de recidiva.
CONCLUSIONES: A través de la revisión bibliografica realizada y el caso clínico reportado se determinó que el Adenoma Pleomorfo Benigno puede presentarse aislado, unifocal y unilateralmente, siendo esta ultima su presentación más común. La multiplicidad de este tumor ocurre con mayor frecuencia bilateralmente a nivel de las Parótidas, situación que puede ser confundida con patologías linfoproliferativas. A pesar que un diagnostico tentativo puede emitirse basándose en las características clínicas e imagenologicas, no es sino con el estudio histopatológico que se obtiene el diagnostico definitivo.
28
CISTADENOMA PAPILAR LINFOMATOSO
El tumor de Warthin, también conocido como cistadenoma papilar linfomatoso benigno, es un tipo de tumor benigno de las glándulas salivales. La causa de aparición es aún desconocida, aunque se ha demostrado una fuerte asociación con el fumar cigarrillos, pues una persona fumadora tiene 8 veces más riesgo de desarrollar un tumor de Warthin que el resto de la población general.
Es mucho más común en adultos entre los 60 y 70 años de edad y se está empezando a ver una leve predilección femenina en los estudios más recientes, aunque en el pasado se ha asociado con una mayor incidencia entre hombres que mujeres. Este cambio puede que se deba a una mayor frecuencia de tabaquismo en mujeres. Entre un 5 - 14% de los casos, el tumor de Warthin es bilateral, pero las dos masas usualmente aparecen en diferentes momentos.
ETIOLOGÍA
Se ha demostrado la existencia de factores ambientales y genéticos que contribuyen a una mayor probabilidad de aparición de los tumores benignos de Warthin, aunque el proceso de aparición no está aún claro. Algunos especulan que el tabaco y el virus del papiloma humano desencadenan su formación. El estar expuesto a la radiación, por ejemplo, está enlazado con la aparición de estos tumores.
CARACTERISTICAS CLINICAS
La glándula que más comúnmente se ve afectada es la parótida. El tumor es de crecimiento lento, raramente doloroso y por lo general aparece en la cola de la glándula parótida, cerca del ángulo de la mandíbula.
DIAGNOSTICO
29
El motivo más frecuente de consulta es el aumento del volumen laterocervical, presentándose este como síntoma único en el 87% de los casos.
la tomografía computarizada La radiografía convencional y la sialografía
DIAGNOSTICO DIFERENCIAL
Linfadenoma sebácea y oncocitoma.
TRATAMIENTO
La mayoría de los tumores de Warthin son intervenidos quirúrgicamente.
PRONOSTICO
Es por lo general bueno, y si se extirpan no recidivan. Prácticamente el riesgo de malignización es nulo. La recurrencia es muy infrecuente, apareciendo entre un 6-12% de los casos. El tumor de Warthin tiene una muy remota posibilidad de que se torne maligno. Ocasionalmente puede estar presente junto con un adenoma pleomórfico o incluso junto a un carcinoma epidermoide.
CASO CLINICOTUMOR DE WHARTIN.Publicado en uvsfajardo.sld.cu (http://uvsfajardo.sld.cu)
30
Se presenta el caso de una paciente femenina de 65 años de edad con antecedentes de Hipertensión Arterial, Diabetes Mellitus Tipo I, que hace más de dos años presenta aumento de volumen de ambas glándulas parótidas.
Refiere que crecieron lentamente, sin producir dolor ni molestias graves. Al examen físico se observa aumento de volumen en ambas regiones parotídeas, en las que se palpan tumoraciones de aproximadamente 2 cm, de consistencia dura y elástica, no están fijas a planos profundos, móviles y no dolorosos a la palpación.
El examen de la cabeza y el cuello, incluyendo la nasofaringe, la cavidad oral, hipo faringe y laringe fue normal. El examen de los ganglios sin adenopatías. La analítica sanguínea fue normal. Se realizó ultrasonido de partes blandas de cuello buscando detalles en región parotídea, detectándose lesiones nodulares
sólidas de baja ecogenicidad de textura heterogénea incluida la quística, de 2,2mm x 15 mm en glándula derecha y 23mmx 14 mm en glándula izquierda.
Se realizó biopsia por aspiración con aguja fina planteándose el diagnóstico histológico de lesión tumoral benigna. Se realizó exéresis de lesión por enucleación de ambas glándulas parótidas. La muestra estudiada por anatomía patológica reporta la presencia de lesiones con espacios quísticos rodeados de células acinares, además proyecciones papilares hacia los espacios quísticos, todo lo cual corresponde
con el Tumor de Whartin en ambas glándulas.
CONCLUSIONES.
Se presentó un caso con diagnóstico clínico y confirmación anatomopatológica de Cistoadenoma papilar linfomatoso Bilateral de Glándula Parótida o Tumor de Whartin que recibió tratamiento quirúrgico oportuno y evolucionó sin complicaciones ni recidivas, con el cual se ejemplifica el protocolo para el diagnóstico y tratamiento de los tumores benignos de glándulas salivales en el servicio de cirugía maxilofacial del Hospital Hermanos Ameijeiras
31
NEOPLASIAS MALIGNASEs una masa anormal de tejido corporal.
ETIOLOGIA
En general, los tumores ocurren cuando las células se dividen y se multiplican excesivamente en el cuerpo
Si se altera el equilibrio de división y muerte celular, se puede formar un tumor.
Los problemas con el sistema inmunitario del cuerpo pueden llevar a que se presenten tumores. El tabaco causa más muertes por cáncer que cualquiera otra sustancia ambiental. Otros factores de riesgo que predisponen al cáncer abarcan:
Benceno y otros químicos y toxinas Consumo excesivo de alcohol Toxinas ambientales, como ciertos hongos venenosos y un tipo de
tóxico que puede formarse en las plantas de cacahuete (aflatoxinas) Exposición excesiva a la luz solar Problemas genéticos Exposición a la radiación Virus
Los tipos de tumores que se sabe son causados por virus son:
Cáncer de cuello uterino (virus del papiloma humano) Carcinoma hepatocelular (virus de la hepatitis B y hepatitis C)
SINTOMAS
Los síntomas dependen del tipo y localización del tumor. Por ejemplo, los tumores en el pulmón pueden ocasionar tos, dificultad respiratoria o dolor torácico. Los tumores del colon pueden causar pérdida de peso, diarrea, estreñimiento, anemia ferropénica y sangre en las heces.
Algunos tumores pueden ser asintomáticos. Otros, como el cáncer pancreático, generalmente no causan síntomas hasta que la enfermedad haya alcanzado un estadio avanzado.
Los siguientes síntomas pueden ocurrir con los tumores.
32
Escalofríos, Fatiga, Fiebre, Inapetencia, Malestar general, Sudores fríos, Pérdida de peso
DIAGNOSTICO
El médico podría observar un tumor, como el cáncer de piel. Sin embargo, la mayoría de los cánceres no se pueden ver durante un examen, debido a que están localizados en lo profundo del cuerpo.
Cuando se encuentra un tumor, se extrae un trozo de tejido y se examina bajo un microscopio. Esto se denomina biopsia y se hace para determinar si el tumor es canceroso (maligno) o no canceroso (benigno). Según la ubicación del tumor, la biopsia puede ser un procedimiento simple o una operación seria.
Una tomografía computarizada (TC) o una resonancia magnética (RM) puede determinar la ubicación exacta del tumor y qué tan lejos se ha diseminado. Se usa otro examen imagenológico llamado tomografía por emisión de positrones (TEP) para encontrar ciertos tipos de tumores.
Otros exámenes que se pueden hacer abarcan:
Exámenes de sangre Biopsia de médula ósea (muy a menudo para leucemia o linfoma) Radiografía de tórax Conteo sanguíneo completo (CSC) Pruebas de la función hepática
TRATAMIENTO
Quimioterapia Radiación Cirugía
33
Terapia dirigida al cáncer Terapia biológica
PRONOSTICO
El pronóstico varía enormemente para los diferentes tipos de tumores.
Si el tumor es canceroso, el desenlace clínico depende del tipo y estadio de éste al momento del diagnóstico. Algunos cánceres se pueden curar. Algunos que son incurables aun se les pueden hacer un tratamiento y las personas pueden vivir muchos años con el cáncer. Sin embargo, otros tumores son potencialmente mortales de una manera rápida.
ADENOCARCINOMA
Definición
Un adenocarcinoma (ADC) es un carcinoma, cualquier enfermedad maligna que se origina del epitelio de los conductos salivales o en glándulas salivales de origen epitelial.
34
ETIOLOGÍA
Estos tumores malignos se originan cuando las células cancerosas comienzan a crecer de manera descontrolada localmente. Es muy similar al adenoma con la excepción que el adenocarcinoma tiene la capacidad de producir metástasis.
Generalidades
Este término se utiliza con poca frecuencia para denominar una entidad diagnostica específica, pues las clasificaciones separan este complejo grupo de tumores en enfermedades leves definidas por su estructura o conducta biológica. Seguido del reconocimiento del adenocarcinoma polimorfo de bajo grado, carcinoma de conductos salivales y epimioepitelial, el pequeño grupo remanente de carcinomas salivales sin designación específica se puede clasificar como adenocarcinomas.
La utilidad de esta clasificación ‘‘inespecífica’’de los adenocarcinomas se relaciona con el carcinoma indiferenciado. Debido a la falta casi absoluta de diferenciación, es prácticamente imposible asignarle un lugar en las categorías existentes. Los procesos malignos de alto grado, como los carcinomas del conducto salival y los mucoepidermoides, pueden presentar características similares, pero también otros elementos microscópicos que permiten diagnosticarlos.
El adenocarcinoma constituye aproximadamente el 16% de los tumores malignos de la glándula parótida y el 9% de los de la glándula submandibular. Es más frecuente en glándulas salivales menores de la nariz y senos paranasales.
CARACTERÍSTICAS CLÍNICAS
Poco frecuente más en glándulas mayores en las menores: en paladar, labio, lengua, piso Forma clínica: tumor con sup. lobulada, consistencia elástica, que
respeta la mucosa de la superficie. Se adhiere a planos profundos (periostio). Se ulcera secundariamente por la masticación.
DIAGNOSTICO
Biopsia de las glándulas salivales o una biopsia con aguja fina para determinar si el tumor es maligno o benigno.Examen histopatológico
Radiografía – Tomografía- Resonancia Magnética
35
DIAGNÓSTICO DIFERENCIAL
Melanoma maligno
Todos los tipos de adenocarcinomas
PRONÓSTICO Y TRATAMIENTO
Pronóstico favorable. En todo caso el pronóstico depende además del tipo histológico, del estadio en que se encuentre el tumor cuando se realiza el tratamiento, que es quirúrgico radical.
Además de radiografía topográfica post-quirúrgico.
Los tumores de alto grado de malignidad tienen mal pronóstico y la falla del tratamiento se traduce habitualmente en metástasis a distancia. El tratamiento loco-regional debe ser agresivo.
ADENOCARCINOMA POLIMORFO DE BAJO GRADO
Definición
Hasta hace poco, se clasificaba un grado heterogéneo de neoplasias de glándulas salivales sólo como adenocarcinomas de glándulas salivales por la falta de una mejor designación. Por lo general, este tumor se considera como de bajo grado, con un curso de modo relativo índole y un riesgo bajo de metástasis.
36
Sinónimo
Dada la conducta impredecible del tumor, algunos investigadores consideran el término calificativo “de bajo grado” un tanto engañoso y a su vez prefieren el término “adenocarcinoma polimorfo”.
También conocido como carcinoma lobular polimorfo de bajo grado de malignidad y comocarcinoma de conducto terminal o lobular.
ETIOLOGÍA
El origen del adenocarcinoma polimorfo de bajo grado se cree que es la porción más proximal de conducto salival. Formado por una amplia variedad de patrones lobulillares y cribiformes en las áreas centrales y por un patrón tubular en capas monocelulares en la periferia, y cuyo potencial metástico es bajo.
En el crecimiento del tumor participan células mioepitelialesy ductales. En ciertas áreas estas lesiones simulan otras formas de neoplasias salivales cuyo origen histogenético se halla en las células de reserva del sistema de conductos intercalados.
CARACTERÍSTICAS CLÍNICAS
El adenocarcinoma polimorfo de bajo grado suele desarrollarse en las glándulas celulares menores de la cavidad oral y solo rara vez en las glándulas celulares mayores. La población de células tumorales es muy variada, observándose numerosos patrones de crecimiento; de ahí el término polimorfo.
El adenocarcinoma polimorfo de bajo grado presenta una predilección significativa por el sexo femenino.
37
Este tumor afecta individuos entre 50 y 80 años con una edad promedio de 59 años. La mayoría de los tumores se desarrollan en pacientes de edades comprendidas entre la sexta y la octava décadas de vida.
El tumor se localiza con mayor frecuencia en las glándulas salivales accesorias, en especial las del paladar.
LOCALIZACION NUMERO
PORCENTAJE
Paladar 39 62Mucosa bucal 8 13Labio superior 6 10Retromolar 4 6Base de la lengua 2 3Rafépterigomaxilar 2 3Mucosa mandibular 1 1.5Tuberosidad maxilar
1 1.5
El adenocarcinoma polimorfo de bajo grado es una neoplasia epitelial maligna que generalmente se localiza en las glándulas salivares menores y se caracteriza por una morfología nuclear uniforme y regular, arquitectura diversa, crecimiento infiltrativo y prominente neurotropismo. Macroscópicamente son tumores ovoides, bien delimitados pero no encapsulados.
Los adenocarcinomas de este tipo casi siempre se presentan como masas, inflamaciones indoloras, elevadas, nodulares, firmes a la palpación y, cuando aparecen en el paladar, fijas. Raramente presentan ulceración superficial. Se nota una gama amplia de tamaño, pero la mayor parte de ellos se encuentran entre 1 y 4 cm de diámetro. La proporción de crecimiento lento tiene evidencia por la larga duración –muchos meses a años– antes del diagnóstico y tratamiento. No se informan síntomas neurológicos que se asocien a este tumor.
38
DIAGNÓSTICO Diagnóstico difícil en la biopsia La sección de congelados o aspiración con aguja fina Examen histopatológico Ultrasonido Rx Tomografía Resonancia Magnética
DIAGNÓSTICO DIFERENCIAL Adenoides carcinoma quístico Basal adenoma de células carcinoma ex adenoma pleomorfo / mixto maligno tumor Cistoadenocarcinoma carcinoma epitelial-mioepitelial monomorfas adenoma papilar adenocarcinoma (bajo grado) Adenoma pleomorfo
TRATAMIENTO Y PRONÓSTICO
El adenocarcinoma polimorfo de bajo grado, como su nombre indica, es una neoplasia poco agresiva.Hasta ahora sólo se ha descrito una muerte secundaria a una recidiva local. Las recidivas suelen deberse a una extirpación incompleta. No origina metástasis hematógenas a distancia.
El pronóstico de los adenocarcinomas polimorfos de bajo grado depende del tamaño y la localización, pero tiene un 17% de recurrencia y 9% de metástasis localmente.
Su tratamiento de elección es la extirpación quirúrgica agresiva, con bordes amplios. Toda fibra nerviosa identificable que penetre en el tumor debe ser estudiada intraoperatoriamente, examinando cortes congelados. En el paladar se recomienda la maxilectomía parcial.La naturaleza índole de este tumor obliga a la excisión quirúrgica conservadora. A la fecha, no se utiliza la radioterapia con la frecuencia suficiente para definir su funcionamiento en el tratamiento. La invasión perineural en el patrón que se asocia con este tumor no parece afectar el pronóstico.
CARCINOMA DE CONDUCTOS SALIVALES
DEFINICIÓN Y ETIOLOGÍA
Es una neoplasia epitelial poco común, típicamente maligna y de alto grado. Está compuesta de estructuras que semejan los conductos de la glándula salivar agrandados.
39
El Carcinoma Ductal Salival, es un tumor de la glándula salival muy raro que se caracteriza por su comportamiento agresivo, con recurrencia local y metástasis a distancia tempranas. Este carcinoma es un tumor maligno de alto grado de las glándulas salivales mayores.
Sinónimos
También conocido como adenocarcinoma de los conductos de la glándula salivar, carcinoma ductal salival.
CARACTERÍSTICAS CLÍNICAS
Constituye un 3-9% de los tumores malignos de glándulas salivales.
Este carcinoma se caracteriza a nivel clínico por la predominancia distintiva de la glándula parótida (más de 80% de los casos); el resto se encuentra en la glándula submandibular. Casi 80% de los casos se registra en varones y la incidencia máxima total se encuentra en la séptima década de vida.
La variante de bajo grado, la lesión surge como una masa firme, indolora; por lo general, llama la atención del clínica un año después de su inicio.
La variante de alto grado de esta neoplasia es uno de los tipos más agresivos de carcinoma de las glándulas salivares y se tipifica mediante invasión local, diseminación hematógena y linfática.
DIAGNÓSTICO
Se recomienda que el diagnóstico sea confirmado por medio de una biopsia.
Examen histopatológico Ultrasonido
40
Rx Tomografía Resonancia Magnética Diagnóstico diferencial carcinoma ductal de mama
TRATAMIENTO Y PRONÓSTICO
El tratamiento es la extirpación quirúrgica de la lesión con disección de cuello, radioterapia posoperatoria o ambas. Aún no se determina la función de la quimioterapia. En casos de enfermedad grave el tratamiento combinado no altera el pronóstico de la enfermedad. Estudios con gran número de pacientes indican que más de 50% muere en un muere en un periodo de 5 meses a 6 años después del tratamiento.
La variante de alto grado de este tipo de adenocarcinoma presenta un pronóstico malo.
El 33% de los pacientes desarrollaron recurrencia local y 46% desarrollaron metástasis a distancia.
ADENOCARCINOMA DE CÉLULAS BASALES
Definición
Lesión maligna frecuente de la piel, localmente destructiva, no metastatizante, constituida por agrupaciones meduladres de células basaloides. Es un tumor maligno de las áreas pilosas de la piel. No se origina en membranas mucosas pero puede afectarlas mediante propagación directa desde la piel adyacente. Se considera de grado bajo de malignidad y tiende a recurrir.
Sinonimia
El Carcinoma de Células Básales recibe varios nombres: Epitelioma Basocelular; Adenocarcinoma de células basales; Carcinoma basaloide salivar; Adenoma
maligno de células basales; Tumor maligno de células basales y Carcinoma ex adenoma monomórfico.
ETIOLOGÍA
Este tumor raro de las glándulas salivales mayores se cree que es la contraparte maligna del adenoma de células basales.
Los CCB son crecimientos anómalos descontrolados o lesiones que surgen en las células basales que se alinean en la capa más profunda de la epidermis (la
41
capa más superficial de la piel).Estos tumores se componen de nidos, cordones y zonas solidas de células basales.
EPIDEMIOLOGÍA
Se ha encontrado una alta incidencia en regiones con altas temperaturas y baja húmeda. Constituyen el 1.6% de todas los tumores de las glándulas salivares y 2.9% de las malignas. Casi el 90% de los casos se presentan en la glándula parótida, aunque pueden hacerlo también en las menores.
La edad promedio de aparición es de 60 años. No hay predominio de sexo. Sin embargo, en pacientes con el síndrome nérvicobasocelular, aparecen tumores en la segunda y tercera década de su vida.
CARACTERÍSTICAS CLÍNICAS
Suelen ser menores de 3 cm., y con tendencia a localizarse superficialmente en el cuerpo principal de la glándula pudiendo confundirse por su color y encapsulación con un ganglio linfático hiperplásico.
Localización:
En general, la mayoría de los casos de este carcinoma aparecen en la piel expuesta al sol de la parte superior de la cara, incluida frente y orejas, en individuos de tez blanca. Las personas de piel oscura raras veces se ven afectadas. La exposición ocupacional o recreativa a la luz sola directa es un factor etiológico conocido de este tumor.
Éste carcinoma representa en 17 % de los tumores en las glándulas salivares y con respecto a su localización en ellas, el sitio más común de presentación es en la glándula parótida, pero también se encuentra en la sublingual y raramente en las glándulas salivares menores.
un bulto o hinchazón de la glándula parótida. Los pacientes raramente se quejan de dolor, ya que generalmente estos tumores son asintomáticos, excepto por su manifestación mediante lesión con hinchazón.
No obstante, el 20% de los pacientes que presentan este tumor en la glándula submandibular tienen el nervio facial afectado y presentan dolor.
La clínica se inicia como una pápula ligeramente levantada que aumenta lentamente de tamaño y finalmente desarrolla una úlcera costrosa con borde elevado liso en rodete. Pueden aparecer secundariamente en forma insidiosa sobre una lesión preexistente en la piel o en una zona normal de ésta.
Las lesiones pueden ser más o menos pigmentadas, pudiendo llegar a ser gris-pizarra o negras y semejar o confundirse con Melanoma maligno.
Si no se trata, el tumor aumenta de tamaño e invade los tejidos y las estructuras adyacentes por extensión directa, pero rara vez metastatiza.
42
Suelen ser solitarios, pero en los que aparece el síndrome son múltiples. La duración de los tumores antes de la excisión de éstos varía de semanas a años, pero generalmente su crecimiento es lento; sin embargo, se pueden extender hacia el tejido circundante y volver a aparecer. Algunas veces se extienden a otras partes del cuerpo.Cabe destacar que los tumores de este tipo que se encuentran en la glándulas salivares menores pueden ulcerar y extenderse a hueso cercano.
Lesiones precursoras: Probablemente, la mayoría de los Carcinomas de células basales se desarrollan de novo, pero algunos se originan al malignizarse un Adenoma de células basales.
DIAGNOSTICO
Biopsia de las glándulas salivales o una biopsia con aguja fina para determinar si el tumor es maligno o benigno.
Examen histopatológico Ultrasonido Rx Tomografía Resonancia Magnética
DIAGNÓSTICO DIFERENCIAL
El diagnóstico diferencial del adenocarcinoma de células basales debe establecerse con adenoma de células basales, carcinoma adenoideo quístico, adenocarcinoma polimorfo de bajo grado y con carcinoma mucoepidermoide.
TRATAMIENTO Y PRONÓSTICO
Pronóstico: Su pronóstico es bueno. Se estima una supervivencia de 15 años, pero el pronóstico varía según el grado del tumor, la localización y el estado.
Tratamiento: El tratamiento considera la cirugía como la mejor opción, acompañada de radioterapia casos avanzados o recurrentes. En general, y teniendo en cuenta el estudio anterior, al tratarse de un carcinoma que raramente da metástasis, no se considera muy amenazante para la supervivencia del individuo diagnosticado.
Se pueden emplear varios métodos para extirpar o destruir estos cánceres. La opción depende de varios factores, tal como el tamaño del tumor y su localización, así como la edad, la salud general y las preferencias del paciente.
Cirugía
Para tratar los cánceres de células basales, se pueden emplear diferentes clases de cirugía.
Legrado (curetaje) y electrodesecación: este es un tratamiento común para los carcinomas de células basales pequeños. Puede que sea necesario repetirlo para asegurar que se extrajo todo el cáncer.
43
Escisión: la escisión (extirpar el tumor) se emplea a menudo para extirpar los carcinomas de células basales, junto con un margen de piel normal.
Cirugía de Mohs: esta cirugía tiene la mejor tasa de curación para el carcinoma de células basales. Resulta especialmente útil en el tratamiento de tumores grandes, tumores en los que los bordes no están bien definidos, tumores en ciertas localizaciones (tal como en o cerca de la nariz, los ojos, las orejas, la frente, el cuero cabelludo, los dedos, y el área genital), y aquellos que han regresado después de otros tratamientos. Sin embargo, usualmente esta cirugía también es más compleja, toma más tiempo y es más costosa que otros métodos.
Radioterapia
A menudo, la radioterapia es una buena opción en el tratamiento de pacientes que no pudieran tolerar la cirugía y para tumores que comprometen los
44
párpados, la nariz o las áreas de las orejas que pueden ser difíciles de tratar quirúrgicamente. A veces también se usa después de la cirugía si no está claro que todo el cáncer se ha extraído.
Modificadores de la respuesta inmunitaria, terapia fotodinámica o quimioterapia tópica
Algunas veces estos tratamientos son considerados como opciones para tratar tumores muy superficiales (que no se han extendido a demasiada profundidad debajo de la superficie de la piel). Es necesario llevar a cabo un seguimiento minucioso, ya que estos tratamientos no destruyen las células cancerosas que han penetrado profundamente debajo de la superficie.
Criocirugía
La criocirugía puede usarse contra algunos carcinomas de células basales pequeños, pero usualmente no se recomienda para tumores más grandes, ni para tumores localizados en ciertas partes de la nariz, las orejas, los párpados, el cuero cabelludo o las piernas.Este procedimiento también se puede emplear para tratar los tumores grandes en una sesión de tratamiento para aliviar síntomas del cáncer. Los efectos secundarios pueden incluir secreción de líquido del lugar donde se realizó el procedimiento por 4 a 6 semanas y lenta curación.
Terapia dirigida para los cánceres de células basales avanzados
En pocos casos donde el cáncer de células basales se propaga a otras partes del cuerpo o no se puede curar con cirugía o radioterapia, el medicamento dirigido vismodegibpuede a menudo encoger o desacelerar el crecimiento del cáncer. Este medicamento se administra diariamente en forma de pastilla
CASO CLÍNICO
Metástasis en hueso maxilar superior de adenocarcinoma de esófago.
Paciente varón de 63 años de edad que consulta por presentar una úlcera en encía adherida de región molar superior izquierdo de un mes de evolución y que no había cedido con tratamiento conservador. A la exploración oral el paciente presentaba una úlcera a nivel de zona molar superior izquierda, con fondo necrótico y bordes sobreelevados y eritematosos de 2 cm de diámetro mayor, junto a un abombamiento en fondo vestibular superior izquierdo y en paladar duro (lado izquierdo).
Como antecedentes personales no era fumador ni bebedor y refería haber sido operado de adenocarcinoma de esófago de 1/3 distal hacía cuatro meses.
45
Se trataba de un adenocarcinoma de esófago tipo enteroide, pobremente diferenciado, con infiltración hasta el tejido adiposo periesofágico, con escasa reacción fibroblastica y linfoide peritumoral, así como metástasis ganglionar, presentando extensión extracapsular, con atipias intensas, índice mitótico elevado y necrosis moderada. El paciente no recibió tratamiento
complementario con quimioterapia ni radioterapia postoperatoria debido a que en el postoperatorio inmediato sufrió dehiscencia de la sutura gastroesofágica y fistula gastrocutánea que cedió tras nutricion parenteral.
Se realizó estudio radiológico simple a través de ortopantomografía y Waters apreciando imagen de osteolisis a nivel de hueso maxilar superior izquierdo e imagen de ocupación en seno maxilar izquierdo. Se procedió a toma de biopsia de la lesión intraoral, informando el anatomopatólogo de metástasis de adenocarcinoma de esófago. El paciente fue ingresado para descartar que presentase más metástasis y delimitar la extensión de la metástasis de hueso maxilar.
La exploración cervical para valorar el estado de las cadenas ganglionares fue negativo. Se realizó TAC orofacial, apreciando destrucción de maxilar superior izquierdo con afectación de paladar duro,
apófisis pterigoides (figura 1), seno maxilar izquierdo, con rotura de pared posterior y de pared interna de seno maxilar izquierdo (figura 2), existiendo afectación del espacio masticador izquierdo, y estando la lesión tumoral muy próximo al suelo de la órbita izquierda. Se realizó estudio ecográfico abdominal y estudio radiológico simple de tórax siendo informado como normal.
Se completó el estudio con gammagrafía ósea, apreciando lesiones óseas sugerentes de malignidad en hueso maxilar superior izquierdo, pelvis derecha, séptima vértebra dorsal y parrilla costal derecha (figura 3). Cuando se terminó de completar el estudio (dos semanas de duración desde la primera consulta y toma de biopsia intraoral), la lesión intraoral había crecido enormemente, presentando áreas necróticas y afectando a todo el fondo vestibular superior izquierdo, encía y paladar duro izquierdo, presentando así mismo impotencia funcional en pierna derecha que le impedía una correcta deambulación. El paciente murió de forma repentina tras presentar hemorragia masiva por cavidad oral.
46
CONCLUSIONES
En las alteraciones de glándulas salivales se deben valorar los
diversos signos y síntomas que presentan para obtener un
diagnóstico clínico, el que se relacionará con los medios de
diagnósticos de imagen. Según el tipo de alteración se tendrán
métodos de diagnóstico que aporten una mayor información, como
en el síndrome de Sjögren, que se puede diagnosticar con el
ultrasonido y la gammagrafía Tc99.
Aunque la historia clínica y la exploración física representan la base
del diagnóstico de las lesiones glandulares salivales, las diferentes
técnicas por la imagen ayudan a establecer el diagnóstico etiológico
de esta diversa patología, que confirmará posteriormente el estudio
histopatológico.
El tumor de Whartin de las glándulas parótidas aparece como
hipocaptante en Radioisótopos al comienzo y caliente en las fases
tardías del estudio. El resto de tumores metastaticos o colecciones
liquidas tipo quistes se muestran hipocaptantes.
47
REFERENCIAS BIBLIOGRAFICAS LIBRO REGETZZI.
LIBRO DE MEDICINA BUCAL
ANTONIO BASCONES MARTINEZ; FELIPE LLANES MENENDEZ
LIBRO DE CAWSON RA, ODELL EW. MEDICINA Y PATOLOGÍA ORAL.
http://eusalud.uninet.edu/apuntes/tema_27_anexo.pdf
http://www.nlm.nih.gov/medlineplus/spanish/salivaryglanddisorders.htm
http://www.libreriaserviciomedico.com/product/175764/medicina-
bucal---dr--antonio-bascones
http://perfilembriologicobucodental.blogspot.com/2012/03/glandulas-
salivales-menores.html
http://cirugia.uah.es/pregrado/docs/
tema_24_patologia_glandulas_salivales.pdf
http://www.hospitalitaliano.org.ar/otorrinolaringologia/index.php?
contenido=ver_seccion.php&id_seccion=7541
http://escuela.med.puc.cl/paginas/publicaciones/otorrino/apuntes-
2013/Patologia-glandulas-salivales.pdf